انواع گروه های خونی و آنچه باید بدانید | نقش گروه خونی در بدن چیست ؟
مقدار خون موجود در بدن یک فرد به اندازه بدن او بستگی دارد. به علاوه، ترکیب خون در بدن افراد با هم متفاوت است. این تفاوت در ساختار خونی باعث ایجاد انواع گروه های خونی متمایز می شود.گروه خونی هر فرد بستگی به ژن هایی دارد که از والدین خود به ارث برده است.روش های مختلفی برای گروه بندی خون وجود دارند، اما شناخته شده ترین سیستم برای گروه بندی خونی ABO است.در این روش چهار گروه اصلی وجود دارد: A، B، O و AB.این گروه ها خود به 8 گروه خونی دیگر دسته بندی می شوند.
گروه های خونی چگونه ایجاد می شوند؟
اجزای اصلی خون عبارتند از:
- گلبول های قرمز که اکسیژن را در سراسر بدن حمل می کنند.
- گلبول های سفید که نقش حیاتی در سیستم ایمنی بدن دارند.
- پلاسما که مایعی زردرنگ و حاوی پروتئین و نمک است.
- پلاکت ها که انعقاد خون را ممکن می سازند.
نوع گروه خونی به این بستگی دارد که کدام آنتی ژن ها روی سطح گلبول های قرمز هستند. آنتی ژن ها نوعی مولکول بوده که می توانند پروتئین یا قند باشند. نوع و ویژگی های آنتی ژن ها، به دلیل تفاوت های ژنتیکی کوچک است که می تواند از فردی تا فرد دیگر متفاوت باشد.
آنتی ژن های موجود در خون عملکردهای مختلفی دارند، ازجمله:
- انتقال مولکول های دیگر به داخل و خارج سلول
- حفظ ساختار گلبول های قرمز
- شناسایی سلول های ناخواسته ای که می توانند باعث بیماری شوند
دانشمندان از دو نوع آنتی ژن برای طبقه بندی گروه های خونی استفاده می کنند:
- آنتی ژن های ABO
- آنتی ژن های Rh
آنتی ژن ها و آنتی بادی ها در مکانیسم دفاعی سیستم ایمنی نقش دارند. گلبول های سفید آنتی بادی تولید می کنند.
این آنتی بادی ها اگر آنتی ژن را جسم خارجی بدانند، آن را مورد هدف قرار می دهند. به همین دلیل است که هنگام نیاز به تزریق خون، مطابقت با گروه های خونی ضروری است.
اگر فردی گلبول قرمز با آنتی ژن هایی دریافت کند که قبلا در بدن او وجود نداشته، بدن گلبول های قرمز جدید را پس زده و به آنها حمله می کند. این اتفاق می تواند منجر به واکنش شدید و حتی مرگ آور شود.
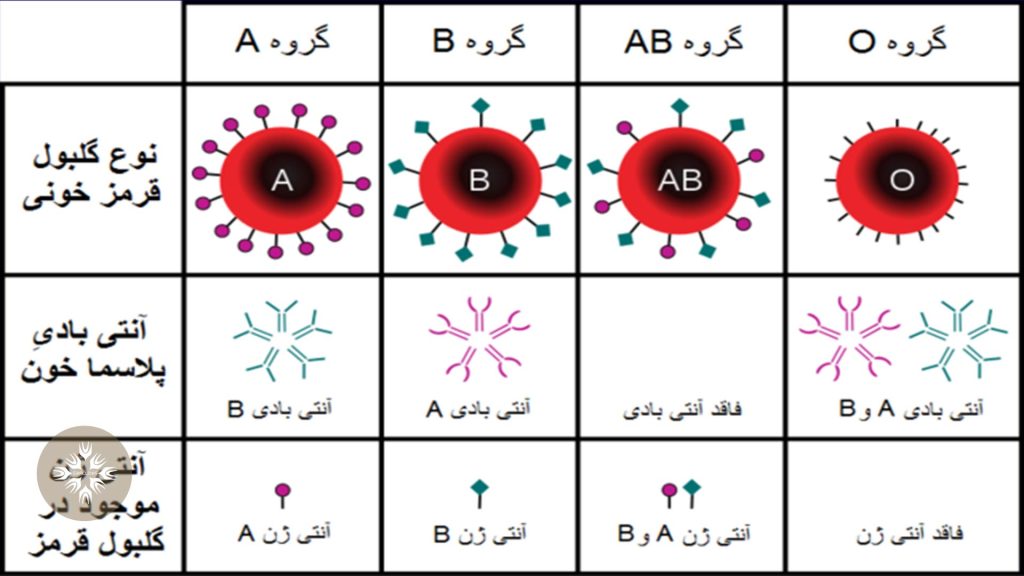
ABO و رایج ترین گروه های خونی
دسته بندی در سیستم گروه های خونی ABO بر اساس تفاوت آنتی ژن ها در گلبول های قرمز و آنتی بادی ها در پلاسما می باشد.
برای تعیین اینکه کدام گروه یا نوع خونی برای انتقال گلبول قرمز با بدن افراد مطابقت دارد از سیستم ABO همراه با وضعیت آنتی ژن RhD استفاده می کنند.
چهار گروه ABO وجود دارد:
- گروه A : سطح گلبول های قرمز حاوی آنتی ژن های A بوده و پلاسما آنتی بادی آنتی B دارد. آنتی B به سلول های خونی حمله می کند که حاوی آنتی ژن B هستند.
- گروه B : سطح گلبول های قرمز حاوی آنتی ژن های B بوده و پلاسما آنتی بادی آنتی A دارد. آنتی A به سلول های خونی حمله می کند که حاوی آنتی ژن A هستند.
- گروه AB : گلبول های قرمز حاوی هر دو آنتی ژن های A و B بوده اما پلاسما آنتی بادی آنتی A و آنتی B ندارد. افرادی که گروه خونی AB دارند می توانند از هر سه گروه خونی ABO خون دریافت کنند.
- گروه O : پلاسما آنتی بادی های آنتی B و آنتی A دارد اما سطح گلبول های قرمز حاوی آنتی ژن های A یا B نیستند. در نتیجه چون این آنتی بادی ها وجود ندارند، همه افراد با انواع گروه های خونی ABO می توانند از این گروه خون دریافت کنند.
فاکتور رزوس (فاکتور Rh)
برخی از گلبول های قرمز دارای فاکتور Rh هستند که به عنوان آنتی ژن RhD نیز شناخته می شود. دسته بندی رزوس یک بُعد دیگری را وارد گروه ها می کند.
اگر گلبول های قرمز حاوی آنتی ژن RhD باشند، RhD مثبت هستند. اگر وجود نداشته باشد، RhD منفی هستند.
شناسایی گروه خونی ABO و فاکتور Rh
پزشکان باید هم ABO و هم Rh را برای انواع گروه های خونی در نظر بگیرند. بدین معنا که هشت گروه خونی اصلی در سیستم گروه خونی ABO/Rh وجود دارد که برخی از آنها شایع تر از دیگران هستند.
طبق گزارش انجمن بانک های خونی آمریکا، توزیع انواع گروه های خونی در ایالات متحده بدین شکل است:
نوع گروه خونی ABO درصد افراد دارای این گروه خونی A مثبت (A+) 30% A منفی (A-) 6% B مثبت (B+) 9% B منفی (B-) 2% AB مثبت (AB+) 4% AB منفی (AB-) 1% O مثبت (O+) 39% O منفی (O-) 9% 82% از مردم در ایالات متحده خونی با Rh مثبت دارند. نادرترین گروه خونی نیز AB منفی است.
اینها گروه های اصلی هستند. در بین هشت گروه اصلی، انواع گروه های خونی کمتر شناخته شده هم هست که شایع نیستند.
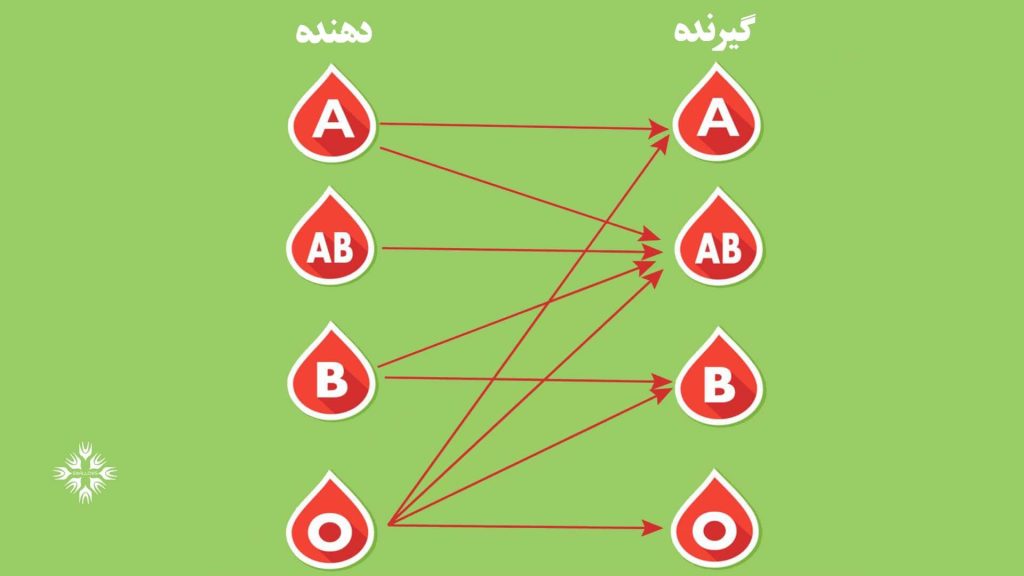
گروه خونی اهداکننده فراگیر و گیرنده فراگیر
گروه O منفی دارای آنتی بادی های A، B یا آنتی ژن های RhD نیست. تقریبا هر کسی با هر گروه خونی می تواند از این گلبول های قرمز خون دریافت کند. فردی با گروه O منفی یک اهداکننده فراگیر است.
- شخصی با گروه خونی O منفی تقریبا به همه می تواند خون بدهد.
- شخصی با گروه Rh منفی می تواند به کسی که Rh منفی یا Rh مثبت دارد خون بدهد.
- فردی با Rh مثبت می تواند فقط به افرادی با Rh مثبت خون بدهد.
-
در نتیجه، تقاضا برای گروه خونی O منفی زیاد است، اگرچه کمتر از 10% جمعیت آمریکا این گروه خونی را دارند.
قوانین برای اهدای پلاسما برعکس Rh است. کسی که گروه خونی o دارد می تواند یک اهداکننده فراگیر باشد.
در میان اخبار
- عکس جذاب و چشم رنگی همسر معین | عکس عاشقانه معین و زن دومش
- عکس دیده نشده و پرحاشیه از رونالدو و جوجینا | جورجینا مثل بچه در بغل رونالو دردسر شد
- روش جادویی برای پاک کردن لکه گردو از روی دست | 6 روش برای از بین بردن لکه گردو از روی دست
- اعطای وام 300 میلیونی با کارمزد 4 درصد بانک رفاه به یارانه بگیران | شرایط دریافت وام قرض الحسنه چیست؟
- اولین عکس از تروریست دستگیر شده در حادثه تروریستی حرم شاهچراغ + عکس
خطرات و سازگاری گروه ها
قبل از اینکه فردی خون اهدایی را دریافت کند، پزشکان سازگاری این خون را آزمایش می کنند. تزریق گروه خونی اشتباه به فردی می تواند منجر به واکنش هایی شود که زندگی وی به مخاطره بیفتد و عوارضی در بدن وی ایجاد گردد.
اگر فردی با آنتی ژن گروه B گلبول های قرمز را از فردی با آنتی ژن گروه A دریافت کند، بدن او پاسخ ایمنی را آغاز کرده و خون تزریقی را پس می زند. آنتی بادی آنتی A در پلاسمای گیرنده به گلبول های قرمز اهدایی آنتی ژن A حمله می کنند و آنها را از بین می برند.
وقتی پلاسمای گیرنده به سلول های اهداکننده حمله می کند و آنها را از بین می برد، ممکن است با تجمع خون یا آگلوتینه مواجه شویم. این اتفاق می تواند به لخته شدن خون منجر شود و رگ های خونی را مسدود کند. اگر آنها بشکنند، آن وقت نشت هموگلوبین می تواند سمی باشد.
سایر عوارض جانبی احتمالی شامل واکنش های آلرژیک و آنافیلاکسی است. گاهی اوقات بدن می تواند با آن مقابله کند، اما برخی اوقات احتمال دارد زندگی فرد به خطر بیفتد.برخی واکنش ها یکباره اتفاق می افتند اما برخی دیگر ممکن است 28 روز طول بکشد تا ظاهر شوند.
علاوه بر اینها، خون بعضی اوقات حاوی آنتی بادی ها، ویروس ها یا انگل های غیرمنتظره است. اهدا کننده احتمالا علامت خاصی ندارد، اما این خون می تواند بر سلامت دریافت کننده تاثیرگذار باشد.
پزشکان و سایر متخصصین قبل از دریافت خون، پلاسما یا سایر فرآورده های خونی اهدایی، آزمایش و غربالگری های دقیقی روی خون ها انجام می دهند.
گروه های خونی و بارداری
اگر والدین گروه های خونی متفاوت داشته باشند، مادر لزوما گروه خونی یا فاکتور Rh یکسانی با کودک نخواهد داشت. اگر مادر خون Rh منفی داشته باشد و کودک Rh مثبت داشته باشد، این می تواند در بارداری و زایمان خطرآفرین باشد.
تعداد کمی از گلبول های قرمز از گردش خون جنین می توانند از جفت عبور کرده و وارد جریان خون مادر شوند. سپس آنتی بادی های آنتی RhD ممکن است در پلاسمای مادر بوجود آیند که این فرآیند با عنوان حساس سازی شناخته می شود.
از این به بعد با شناسایی یک آنتی ژن “خارجی” در گلبول های قرمز جنین توسط آنتی بادی ها، مشکل بوجود می آید. حالا آنتی بادی ها طبق یک مکانیسم دفاعی حمله به گلبول های قرمز جنین را آغاز می کنند.
در برخی موارد، زردی شدید ایجاد شده و حتی ممکن است به آسیب مغزی منجر گردد.
تزریق ایمونوگلوبولین G آنتی Rh می تواند به پیشگیری تولید این آنتی بادی در مادر کمک کرده و اثرات ناشی از رویداد حساس سازی را در جنین کاهش دهد.
به گفته سازمان بهداشت جهانی (WHO)، اگر زنی خون Rh منفی داشته باشد، پزشک می تواند ایمونوگلوبولین آنتی D را در هفته 28 ام و 34 ام بارداری به عنوان یک اقدام پیشگیرانه تجویز کند.
آزمایش خون در بارداری و بررسی سازگاری گروه خونی جنین و مادر، میزان خطرات احتمالی را کاهش می دهد.
آزمایش گروه خونی
یک آزمایش خون می تواند گروه خونی فرد را تعیین کند.
برای آزمایش خون، یک پرستار معمولا از بازوی فرد مقدار کمی خون می گیرد.
در یک آزمایشگاه، یک تکنسین خون فرد را با سه ماده مختلف مخلوط می کند تا ببیند چگونه واکنش نشان می دهد. هر ماده حاوی آنتی بادی های A، آنتی بادی های B یا فاکتورهای Rh خواهد بود.
آنتی بادی ها در هر مورد واکنش متفاوتی بوجود می آورند. اگر خون ناسازگار باشد، لخته می شود. تکنسین با مشاهده این آزمایش می تواند گروه خونی فرد را شناسایی کند.
قبل از اینکه کسی بخواهد خون اهدایی دریافت کند، تکنسین با ترکیب نمونه ای از خون اهداکننده با خون دریافت کننده این مورد را آزمایش خواهد کرد.
تکنسین های متخصص تمامی خون ها و فرآورده های خونی را قبل از مصرف به دقت آزمایش می کنند.

